سندرم بهجت
سندرم بهجت
تاریخچه
نام این سندرم برگرفته از نام متخصص پوست ترک به نام Hulusi Behçet می باشد که در سال 1937 به بیان این سندرم پرداخت . وی به بیان علائم زخم های دهانی، زخم های ناحیه ژنیتال، التهاب داخل چشمی که منجر به کوری می شود را از خصوصیات این سندرم بیان نمود .
تعریف
بهجت یک بیماری مزمن است که به علت اختلال در سیستم ایمنی بوجود می آید. سیستم ایمنی بطور نرمال بدن را در مقابل عفونت ها از طریق کنترل التهاب مصون می دارد. در بیماری بهجت سیستم ایمنی بصورت غیر قابل پیش بینی شروع به تولید بیش از حد و در نتیجه طغیان مواد التهاب زا می نماید. این التهاب بیش از حد بر روی رگهای خونی علی الخصوص رگهای بسیار کوچک تاثیر گذاشته و در نتیجه نشانه های آن در هر جایی که ذخایر خونی وجود داشته باشد بصورت لکه های ملتهب ظاهر می شود.
سندرم بهجت، یک اختلال چند سیستم است که با زخم های دهانی و تناسلی و درگیری چشمی تظاهر می کند . این بیماری انتشار جهانی دارد و به طور عمده بالغین جوان را درگیر می کند. سندرم بهجت در مردان شدیدتر از زنان ظاهر می شد. علت این بیماری مبهم می باشد. این سندرم یک بیماری اتوایمبون خودایمنی محسوب می گردد زیرا واسکولیت التهاب عروقی شایعه پاتولوژیک عمده در آن بوده و آنتی بادی های خودی بر علیه غشا مخاطی دهان در تقریبا 50 درصد از بیماران دیده می شود . وقوع فامیلی بیماری نیز گزارش شده است . وجود آفت های عود کنندة دهانی جزء لاینفک سندرم بهجت می باشد. این آفت ها 1 – 2 هفته وجود دارد و بدون جای زخم خاموش می شود . زخم های تناسلی ، عفونت های چشمی و ضایعات پوستی بصورت لخته های داخل عروق زیر جلدی، افزایش حساسیت پوستی نیز دیده می شود . هم چنین زخم های گوارشی، التهاب اپیدیدیم، عفونت های کلیوی، اختلالات ریوی، فلج اعصاب مغزی، التهاب پرده های مغزی، صرع و سایر ضایعات هم ممکن است همراه دیگر علایم وجود داشته باشد.
علت
با وجود تمام مطالعات انجام گرفته هنوز عوامل اصلی ایجاد بیماری به طور کامل شناخته نشده اند، نمی توان بروز این سندرم را بخاطر ابتلا به برخی از عفونتها نیز قلمداد کرد . بطور قطع نیز نمی توان بروز این سندرم را ژنتیکی نامید اما در سالهای اخیر عده ای از محققان آلوده سازهای محیطی و فاکتورهای ژنتیکی را با وقوع این سندرم مرتبط دانسته اند. از سوی دیگر برخی تحقیقات نشان داده که ممکن است بیماری ریشه فامیلی داشته باشد؛ یعنی در تعدادی از افراد عضو یک فامیل دیده شود و با ژنهای خاصی ارتباط داشته باشد. با این حال برخی تحقیقات پی به وجود تاثیر آلرژیهای غذایی علی الخصوص محصولات لبنیاتی در بروز این سندرم برده اند .
علائم
از آنجا که تظاهرات دهانی بهجت تقریبا مشابه زخمهای آفتی است. ممکن است در ابتدا با یک آفت ساده اشتباه شود. به همین دلیل، نمی توان تنها با استناد به علائم دهانی بیماری را تشخیص داد. زخمهای دهانی بهجت معمولا دردناک و سطحی یا عمقی هستند و به صورت منفرد یا خوشه ای در هر نقطه از دهان ظاهر می شوند. این زخمها به مدت یک تا 2 هفته پایدار می مانند و بعد بدون این که از خود اثری باقی بگذارند، محو می شوند.ابتلای پوستی ممکن است جوشهایی مشابه جوشهای غرور جوانی ایجاد کند. شاید بدترین عارضه بهجت مربوط به چشمها باشد، چرا که بسرعت پیشرفت می کند و گاهی حتی به کوری منتهی می شود. علایم چشمی یا از شروع بیماری وجود دارد یا طی مراحل بعدی رخ می دهد و در نهایت ملتحمه شبکیه و حتیجسم مژگانی را درگیر می سازد.
اصولا آنچه باعث بروز علایم این سندرم است، واسکولیت یا همان تخریب عروق کوچک و متوسط است. این تخریب در نهایت موجب از بین رفتن فعالیت ارگان مورد نظر می شود. یکی دیگر از نشانه های بهجت، آرتریت یا التهاب مفاصل است که این آرتریت غالبا زانو و مچ پا را درگیر می کند. اما برخلاف سایر آرتروزها در دست و پا تغییر شکلی ایجاد نمی کند. در عده ای از بیماران ممکن است درگیری اعصاب مرکزی یا گوارش هم دیده شود که البته خیلی شایع نیست.
تشخیص
در حال حاضر تست تشخیصی خاصی برای این سندرم وجود ندارد. تشخیص این سندرم بالینی بوده و از روی الگوی خاص علائم تکرا علائم مشخص می گردد. در هنگام تشخیص باید سایر گزینه های مرتبط را رد کنیم. علائم اغلب همزمان با هم رخ نمی دهند اما بروز آنها در هر زمانی ممکن است. چون علائم بهجت می تواند شبیه خیلی از بیماریها باشد، ممکن است در مراحل اولیه شناخته نشود. به همین دلیل، برای این که معیار درستی برای شناسایی وجود داشته باشد پزشکان چنین گفته اند: اگر در سال بیش از 3 بار به آفت ساده دهانی مبتلا شدید و کنار آن 2 علامت از علایم ذکر شده ذیل را هم داشتید حتما به ابتلای بیماری بهجت شک کنید.
معیارهای تشخیصی سندرم بهجت شامل
1- زخم های عود کننده تناسـ لی
2- ضایعات چشمی
3- ضایعات پوستی
4- ایجاد خراش های سطحی پوستی با کوچکترین تحریک وارده یا تست پاترژی
درمان
شدت علائم این سندرم معمولا با گذشت زمان کاهش می یابد و صرف نظر از بیماران مبتلا به عوارض عصبی دیگران می توانند به ادامه زندگی امیدوار باشند؛ اما پیشرفت زیاد بهجت می تواند منتهی به کوری برگشت ناپذیر شود. برای درمان ضایعات پوستی و مخاطی می توان از گلوکوکورتیکوئیدهای موضعی به صورت دهان شویه یا پماد استفاده کرد.
آسپرین و اینترفرون و کلشی سین نیز از داروهای دیگری هستند که برای درمان بهجت مورد استفاده قرار می گیرند. در صورتی که علائم بیماری با داروهای فوق کاسته نشد اقدام به تعویض پلاسمای فرد می کنند تا شدت علائم تا حدی کنترل شود.
پیش آگهی
پیش آگهی این سندرم بستگی به تظاهرات بالینی آن دارد. بدترین پیش اگهی متعلق به افرادی است که دچار واسکولیت رتین (شبکیه) شده اند زیرا بروز این حالت منجر به از دست رفتن بینایی فرد می گردد. تشکیل آنوریسم های عروقی و احتمال گسیختگی آن و درگیری های عصبی، منجر به بروز فراموشی علی رغم انجام تمام مداخلات تهاجمی مناسب می گردد.
آسیب نخاعی چیست؟
ممکن است نخاع در اثر بیماری و یا ضربه آسیب ببیند. در اکثر موارد آسیب نخاع به علت فشار وارد شده از مهره ها می باشد و در اثر این آسیب، نخاع ورم کرده یا دچار خونمردگی می شود. ممکن است آسیب باعث پاره شدن فیبرهای عصبی نخاع شود. عفونت و یا بیماریهای دیگر نیز ممکن است باعث همین نوع آسیبها گردند. برای اینکه نخاع آسیب شدید ببیند، لازم نیست که حتما" قطع شود. اگر چه مطالعات مختلفی در حال انجام است تا امکان ترمیم نخاع را فراهم سازد و این تحقیقات در حیوانات با درصدی از موفقیت همراه بوده است، ولی در حال حاضر نخاع پس از قطع شدن دیگر قابل ترمیم نخواهد بود، ولی به تازگی روشهایی برای پیوند نخاع در دست بررسی است و برخی از نتایج اولیه آن امیدوار کننده می باشد. این جمله به معنی عدم بهبود شرایط بیمار آسیب نخاعی نیست و بسته به اینکه علت آسیب خونمردگی یا تورم باشد، بیمار بهبود عصبی پیدا خواهد نمود. این بهبودی شامل تغییر در حس و یا توانایی حرکت اندامها و یا هر دو است،مقدار بازگشت حس یا حرکت در هر بیمار متفاوت بوده و با معاینه دقیق تا حدی قابل پیشگیری است.
بعد از ایجاد آسیب نخاعی تمامی اعصابی که بالای محل آسیب قرار دارند به کار خود به همان شکل قبل از آسیب ادامه می دهند، اما در زیر سطح آسیب نخاعی اعصاب نمی توانند پیامها را بین مغز و قسمتهای بدن رد و بدل نمایند، علت این مساله قطع شدن ارتباط بین دو قسمت نخاع است.
تشخیص آسیب نخاع :
پس از آنکه پزشک به وجود آسیب نخاعی مشکوک شد، برای تشخیص آن چند کار مختلف را انجام می دهد.اولین قدم انجام معاینه عصبی است. معاینه عصبی بر اساس امتحان 10 عضله کلیدی در هر طرف بدن و 27 نقطه استاندارد حسی در هر سمت بدن است. حسهای لمس سطحی و درد هر دو طرف بدن بر روی نقاط خاصی بررسی می شوند. بسته به نتایج معاینات اولیه، معاینات تکمیلی دیگری نیز توسط پزشک انجام می گیرد. گرفتن عکس رادیوگرافی به تشخیص شکستگی مهره ها کمک می کند و انجام ام.آر.آی به تعیین مقدار آسیب ظاهری نخاع کمک می نماید.
بر اساس یافته های حاصل از معاینه و رادیولوژی، پزشک می تواند اطلاعات بسیاری در مورد آسیب نخاع کسب کند. میزان آسیب در هر شخص و مقدار بازگشت عملکرد در آن فرد با فرد دیگر کاملا" متفاوت است. آسیب فرد بر اساس سطح ضایعه عصبی و نوع آسیب توصیف می شود.
آسیب کامل و آسیب ناقص:
در هنگام معاینه یکی از مواردی که پزشک آن را بررسی می کند، کامل یا ناقص بودن آسیب است. پزشک حرکات عضلات مختلف و حس قسمتهای مختلف را بررسی کرده و بر اساس نتایج معاینه عصبی، ناقص یا کامل بودن آسیب را تعیین می کند. دو نوع آسیب نخاعی وجود دارد، آسیب کامل و آسیب ناقص. می توان آسیب کامل را به قطع تمام خطوط ارتباطی تلفن به یک ساختمان تشبیه کرد، ولی در آسیب ناقص تعدادی از این خطوط تلفن هنوز کار می کنند.
مقدار پیام رد و بدل شده بین مغز و اندامهای محیطی بستگی به این دارد که چه مقدار از این خطوط قطع نشده باشند. برخی افراد با آسیب ناقص، حس نسبتا" خوبی دارند، ولی توانایی حرکت ندارند و برخی از آنها توانایی حرکت نسبتا" خوبی دارند. ولی حس آنها خوب نیست.
اختلاف بسیار زیادی بین افرادی که آسیب ناقص نخاع دارند وجود دارد زیرا راههای سالم باقی مانده در آنها کاملا" با یکدیگر متفاوت است. همانطور که ذکر شد، در حال حاضر امکان ترمیم اعصاب قطع شده در نخاع در دست تحقیق است، اما اعصابی که دچار تورم یا خونمردگی شده اند، قابلیت برگشت دارند. این روند ممکن است به سرعت اتفاق بیفتد یا بسیار آهسته باشد. برخی افراد فکر می کنند که آسیب کامل به معنی قطع کامل نخاع است و آسیب ناقص به معنی قطع ناقص نخاع. چنین تصوری صحیح نیست و اصطلاح کامل و ناقص برای تعریف عملکرد نخاع است و منظور آسیب فیزیکی نخاع نمی باشد. مثلا" ممکن است یک کابل تلفن به طور ظاهری سالم باشد، ولی سیمهای داخل آن بطور کامل قطع شده باشند.
منظور از تتراپلژی ( کوادری پلژی ) یا پاراپلژی چیست ؟
بیمارانی که دچار آسیب نخاعی می گردند، به دو دسته تتراپلژی (کوادری پلژی ) و پاراپلژی تقسیم بندی می شوند. به فردی پاراپلژیک گفته می شود که حس و حرکت تنه و یا اندام تحتانی خود را از دست داده باشد. این نوع آسیب در اثر صدمه به نخاع در ناحیه سینه، کمر یا خاجی ایجاد می شود. بسته به اینکه آسیب در کجا اتفاق بیفتد، کنترل بخشهای خاصی از بدن از دست می رود، هر چه محل صدمه بالاتر باشد، مقدار بیشتری از حس و عضلات نسبت به کسی که دچار آسیب ناحیه خاجی شده، از دست می رود.
وقتی آسیب در ناحیه گردن اتفاق بیفتد، فرد کنترل حس و حرکت اندام فوقانی، تنه و اندام تحتانی را از دست می دهد. به این حالت تتراپلژی می گویند. ( تترا و کوادری از لحاظ لغوی به معنی چهار می باشند ). گاهی اوقات نخاع تنها دچار التهاب و خونمردگی می شود و وقتی که التهاب یا خونمردگی برطرف شد، امکان بازگشت عملکرد نخاع وجود دارد، ولی در حال حاضر روش قابل اعتمادی وجود ندارد که مشخص کند کدام اعصاب احتمال برگشت دارند. اما هر چه زمان طولانی تری بگذرد و اعصاب عملکرد خود را به دست نیاورند احتمال برگشت آنها کمتر می شود. اگر مقداری برگشت در عملکرد دیده شد، امید ما برای بازگشت بیشتر عملکرد افزایش می یابد، ولی هیچ تضمینی در این مورد وجود ندارد.
برخی افراد چند هفته یا چند ماه بعد از آسیب نخاع دچار حرکات خود بخود اندامها، به صورت انقباض عضلات و یا حرکت ناگهانی اندام می شوند. این حرکات غیر ارادی است و اسپاسم عضلانی می باشند و علامت برگشت کار عضله نمی باشند. فرد قادر به کنترل این حرکات نیست، اسپاسم بعلت دستورات اشتباه اعصاب است که باعث حرکت عضله می شوند. اسپاسم معمولا" درد ندارد، اما ممکن است مدتی طول بکشد تا فرد به این حرکات غیر ارادی عادت کند. اسپاسم عضلات برای فرد می توانند مفید نیز باشند، زیرا باعث می شوند عضلات انقباض خود را حفظ کنند.
به افزایش شدت این اسپاسم ها اسپاستیسیتی گفته می شود. شدید شدن اسپاستیسیتی می تواند علامت وجود مشکلی در زیر سطح ضایعه نخاعی باشد. به عنوان مثال افزایش اسپاستیسیتی می تواند نشانه وجود عفونت ادراری باشد یا حتی رشد ناخن به داخل گوشت و ایجاد عفونت در آن محل می تواند باعث افزایش اسپاستیسیتی گردد. اسپاسمها اگر باعث بیدار شدن در طول شب شده یا باعث درد شوند، می توانند برای فرد مشکل ساز باشند.
علاوه بر مشکلات ایجاد شده در زمینه حس و حرکت اندامها، آسیب نخاع باعث بروز تغییراتی در وضعیت تنفسی، وضع روده، مثانه و عملکرد جنسی می شود.
آیا آسیب نخاع قابل بهبود است؟
تقریبا" همیشه پس از آسیب نخاع مقداری بهبودی دیده می شود. تحقیقات بسیار وسیعی در حال انجام است و در برخی حیوانات و حتی در انسانها با موفقیتهایی همراه بوده که امید به بهبود قطع نخاع را در آینده ایجاد کرده است. آسیبهایی که همراه با قطع نخاع نباشند، همراه با درجات متفاوتی از بهبودی می باشند. و می توان گفت در بسیاری از بیماران مقداری از بهبودی تورم در نخاع باعث برگشتن عملکرد اعصاب قطع نشده میگردد.
منظور از بهبودی در وضعیت بیمار چیست و مقدار آن چقدر است؟
بعد از آسیب نخاعی مقداری از قدرت حرکتی و حسی بیمار برگشت می کند. این مقدار تحت تاثیر عوامل مختلفی بوده و در بیماران مختلف با یکدیگر متفاوت است، ولی تا حدودی قابل پیش بینی است و بیشتر در طی شش ماه اول پس از آسیب ، دیده می شود، گاهی حتی سالها بعد نیز بهبودی دیده می شود.
نخاع...
دید کلی
نخاع به صورت یک استوانه طویل و نازک است و در مقطع آن ماده سفید در بخش خارجی و ماده خاکستری در بخش داخلیتر قرار دارد. بخش سفید نخاع از اکسونهایی ساخته شده است که سطوح مختلف نخاع را بهم مربوط میسازند و ارتباط نخاع و مغز را تامین میکنند. رنگ سفید این بخش به علت وجود میلین در اکسونها است. تارهای عصبی بخش سفید به صورت دستههای عصبی قرار گرفتهاند که برخی از آنها جریانهای عصبی را از مغز به سوی اندامها و برخی دیگر امواج عصبی را از اندامها به سوی مغز میبرند.
راههای بالا رو و پایین رو نخاع یعنی راههای که پیامهای حسی را به مغز یا پیامهای حرکتی را به عضلات بدن میبرند به صورت گروههای تارهای عصبی جداگانه در کنار هم در طول نخاع قرار دارند و هر کدام بخشی از بافت نخاع را تشکیل میدهند. به عنوان مثال ، هر یک از راههای حسی مربوط به لامسه ، گرما ، سرما ، درد و راههای حرکتی بخش معینی از ماده سفید نخاع را اشغال کردهاند.
ساختمان نخاع
اعصاب نخاعی
در انسان 21 جفت عصب نخاعی وجود دارد. اعصاب نخاعی به ترتیب از گردن تا کمر قرار دارند و هر یک از آنها به قسمت خاصی از بدن مربوطند. این اعصاب به ترتیب شامل 8 زوج گردنی ، 12 زوج کمری ، 5 زوج خاجی و 1 زوج دنبالچهای است. هر عصب نخاعی پس از آن که از نخاع خارج شد به انشعاباتی تقسیم میشود و هر شاخه از آن به بخشی از بدن منتهی میگردد. اعصاب کمری و خاجی و دنبالچهای تقریبا به صورت عمودی از نخاع بیرون میآیند و یک دسته تارعصبی به نام دم اسب Cauda equine بوجود میآورند. ریشههای خلفی نخاع از تارهای عصبی حسی و ریشههای قدامی آن از تارهای عصبی حرکتی تشکیل شده است و قطع شدن آنها به ترتیب باعث ایجاد بیحسی یا فلج در اندامهای وابسته میشود.
گانگلیونها
در مسیر هر یک از ریشههای خلفی در نزدیکی نخاع یک برجستگی به نام عقده نخاعی Spinal ganglion وجود دارد. نخاع در دو ناحیه از طول خود قطر بیشتری دارد. یکی در ناحیه گردن که از چهارمین مهره گردنی تا اولین مهره پشتی است و برجستگی گردنی خوانده میشود و اعصابی که به گردن و دستها میروند از آن ریشه میگیرند. دیگری در ناحیه کمر که از دهمین مهره پشتی تا اولین مهره کمری ادامه مییابد و برجستگی کمری نام دارد و اعصاب پاها از آن ریشه میگیرند.
مخروط نخاعی
انتهای نخاع یعنی بخشی که مجاور مهرههای اول و دوم کمری قرار دارد به تدریج باریک میشود و مخروط نخاعی (Conus medullaris) نامیده میشود. مخروط نخاعی بوسیله یک رشته پیوندی در انتهای ستون مهرهها به استخوان دنبالچهای چسبیده است.
ماده سفید و خاکستری
در مقطع نخاع ، ماده خاکستری که در وسط ماده سفید قرار دارد، تقریبا به شکل حرف H به نظر میرسد. یعنی دارای دو نیمه جانبی است که بوسیله یک بخش رابط به یکدیگر مربوطند. رنگ خاکستری این بخش نشانه فقدان میلین و وجود اجسام سلولی نورونها در آن است. در وسط ماده خاکستری مجرای مرکزی نخاع قرار دارد. قطر این مجرا در انتهای نخاع ، یعنی در ناحیه مخروط نخاعی بیشتر است. ماده خاکستری در دو طرف مجرای مرکزی نخاع به دو نیمه قدامی و خلفی تقسیم میشود که به ترتیب شاخهای قدامی و شاخهای خلفی ، نامیده میشوند.
اجسام سلولی نورونها در بعضی نواحی ماده خاکستری با هم تجمع شده و هستههای بخش خاکستری نخاع را میسازند. قسمت جلویی ماده خاکستری نقش حرکتی دارد و نورونهای حرکتی عضلات مخطط اسکلتی و نورونهای حرکتی عضلات صاف احشایی به ترتیب در بخشهای پیشین و پسین آن قرار دارند. بخش خلفی ماده خاکستری نخاع عمل حسی دارد و پیامهای آورنده مختلف از نواحی پوستی ، عضلات و احشایی دریافت میدارد.
پردههای نخاع
سخت شامه
پرده سختی است متشکل از بافت همبندی متراکم که سطح خارجی آن در مجاورت پریوست استخوانها قرار گرفته است. در نخاع ، سخت شامه بوسیله فضایی به نام فضای اپیرورال از پریوست جدا شده و اتصال آن به پریوست محدود به یک سری لیگامان موسوم به لیگامانهای دندانهای است. فضای اپیرورال محتوی شبکه وریدی ، بافت همبند شل و بافت چربی است.
عنکبوتیه
پرده ظریفی است از الیاف کلاژن و الاستیک که فاقد رگهای خونی است. قسمتی از عنکبوتیه که در مجاورت سخت شامه قرار دارد به صورت پردهای صاف میباشد که توسط استطالههای ظریفی شبیه تارهای عنکبوت با نرم شامه مرتبط میگردد. فضای موجود بین این استطالهها فضای زیر عنکبوتیه را تشکیل میدهند که حاوی مایع مغزی نخاعی و محل عبور رگهای خونی است. عنکبوتیه در همه جا توسط سلولهای پهن و سنگفرشی پوشیده شده است.
نرم شامه
لایه ظریفی از بافت همبند شل و پر عروق میباشد که عمدتا از الیاف کلاژن و الاستیک تشکیل شده و بوسیله سلولهای پوششی پهن و سنگفرشی پوشیده شده است. اگر چه نرم شامه در مجاورت نزدیک بافت عصبی قرار گرفته ، ولی بوسیله زواید سلولهای گلیال از بافت عصبی جدا شده و در تماس مستقیم با آن نمیباشد. این پرده ظریف در تمام چینهای بافت عصبی مرکزی نفوذ کرده و همراه با رگهای خونی به درون بافت عصبی نیز راه مییابد.
مایع مغزی نخاعی (CSF)
سیستم عصبی مرکزی در درون مایعی به نام مایع مغزی نخاعی قرار گرفته که این مایع هم به عنوان یک ضربه گیر ، سیستم عصبی مرکزی را در مقابل ضربات مکانیکی حفظ مینماید و هم برای فعالیتهای متابولیکی آن ضروری است. حجم این مایع که عمدتا از رگهای خونی شبکه کروئید و به مقدار کمتر از عروق نرم شامه و بافت مغزی نشات میگیرد، بین 80 تا 150 میلیلیتر متغیر میباشد. مقدار مایع مغزی نخاعی در شرایط مننژیت افزایش مییابد. با برداشت مایع مغزی نخاعی و تجزیه آن میتوان به عامل ایجاد کننده مننژیت پیبرد.
سد خونی مغزی
تزریق مواد رنگی به دستگاه گردش خون نشان میدهد که مواد رنگی در همه بافتها غیر از سیستم عصبی مرکزی قابل ردیابی است. این امر بیانگر نوعی سد بین خون و سیستم عصبی مرکزی میباشد که اصطلاحا سد خونی مغزی نام گرفته است.
ساختمان تشریحی
ماده خاکستری نخاع
شاخ پشتی ماده خاکستری
شاخ پشتی ماده خاکستری یک ناحیه حسی است که نورونهای حسی موجود در آن بوسیله سیناپس با رشتههای حسی وارده به آن اطلاعات دریافت شده از محیط را به سایر قسمتهای نخاع و یا مراکز بالاتر منتقل میکنند. رشتههای حسی وارده به شاخ پشتی ، در واقع آکسون نورونهای حسی موجود در گانگلیونهای نخاعی هستند، که از طریق ریشههای پشتی وارد نخاع میگردند.
شاخ شکمی ماده خاکستری
شاخ شکمی ماده خاکستری ، در مقایسه با شاخ پشتی یک ناحیه حرکتی میباشد که حاوی جسم سلولی نورونهای حرکتی سوماتیک است و آکسون آنها از طریق ریشههای قدامی نخاع را ترک کرده و به ارگانهای عامل ختم میگردند.
شاخ جانبی
جسم سلولی نورونهای اتونوم در ناحیه میانی ماده خاکستری و قسمتی به نام شاخ جانبی قرار گرفته که آکسون آنها همراه با آکسون نورونهای حرکتی سوماتیک از طریق ریشههای شکمی ، نخاع را ترک کرده و در گانگلیونهای اتونوم با نورونهای پس گانگلیونی سیناپس مییابند. از نظر هیستولوژیک ، شاخهای پشتی و شکمی حاوی سلولهای گلیال و جسم سلولی نورونها میباشند. ولی جسم سلولی موجود در شاخهای پشتی مدور ، کوچک و جسم سلولی موجود در شاخهای شکمی از نوع چند وجهی و بزرگ میباشد. از طرف دیگر ، شاخهای پشتی باریک و بلند و شاخهای شکمی ، پهن و کوتاه میباشند.
ساختمان تشریحی ماده سفید نخاع
ماده سفید نخاع از رشتههای میلیندار و بدون میلین و سلولهای گلیال تشکیل شدهاند، که دارای شیار باریک در قسمت خلفی ، به نام شیار میانی - خلفی و یک شیار نسبتا عریض و حاوی نرم شامه در قسمت قدامی به نام شیار میانی قدامی میباشد. ماده سفید را در حد فاصل شاخهای پشتی ستونهای خلفی ، در طرفین قسمت میانی ماده خاکستری ستونهای جانبی و در مجاورت شاخهای شکمی ، ستونهای قدامی مینامند.
انعکاسهای نخاعی
نخاع علاوه بر نقشی که در انتقال پیامهای عصبی به سطوح بالاتر و پایینتر دارد، خود مرکز عصبی اعمال بسیاری است که بدون نیاز به پیامهای مغزی صورت میگیرند. این اعمال انعکاسها یا بازتابهای نخاعی هستند که به واسطه یک مسیر عصبی بنام قوس نخاعی انجام میشوند. سادهترین قوس نخاعی که در انعکاسهای تک سیناپسی دیده میشود شامل یک نورون حسی و یک نورون حرکتی است که در نخاع با یکدیگر سیناپس میکنند. ولی اغلب انعکاسها از نوع چند سیناپسی است که در مسیر عصبی یک یا چند نورون رابط در بین نورونهای حسی و حرکتی وجود دارد.
در هر انعکاس نخاعی ، موج عصبی حاصل از تحریکی که بر تار عصبی حسی وارد میشود از راه ریشه خلفی به نخاع میآید و پس از آنکه به عصب حرکتی منتقل گردید از راه ریشه قدامی نخاع به اندام عمل کننده (عضله یا غده) میرسد. قطع ارتباط با مغز بر اثر حالت شوکی که ایجاد میکند ابتدا باعث از بین رفتن یا تضعیف کلیه انعکاسهای نخاعی میشود ولی پس از مدتی اعمال مذکور دوباره ظاهر میگردد. مهمترین انعکاسهای نخاعی عبارتند از: انعکاسهای کششی عضلات ، انعکاسهای محافظتی ، انعکاسهای خاراندن ، انعکاسهای نگاهدارنده وحرکتی ، انعکاسهای ایجاد کننده اسپاسمهای عضلانی و انعکاسهای خودکار.
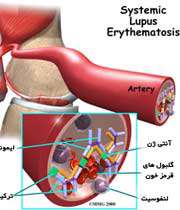
لوپوس اریتماتوز سیستمیک
لوپوس اریتماتوز سیستمیک (Systemic Lupus Erythematosis)
لوپوس اریتماتوزسیستمیک یک اختلال مزمن، التهابی، با واسطه ی ایمنی و چند سیستمی بافت همبند است که اغلب زنان(به ویژه در سنین باروری) را درگیر می سازد و پوست، مفاصل، کلیهها و غشاهای سروزی را مبتلا می کند. علت بیماری هنوز روشن نیست. به نظر می رسد استعداد ژنتیکی، وجود آنتی بادیهایی که ضد DNA کار می کنند و عوامل محیطی مانند عفونتهای ویروسی، در پیدایش آن دخالت داشته باشند. حدود 25درصد مبتلایان به لوپوس اریتماتوز، به سندرم شوگرن نیز مبتلا می شوند.
درمان تغذیهای
در حال حاضر هیچ راهنمای عملی غذایی خاص برای درمان این بیماران وجود ندارد. البته لازم است که رژیم بر اساس نیاز فرد تنظیم شود. الویتها شامل برخورد با عوارض بیماری و اثرات داروها بر عملکرد ارگانها و متابولیسم غذایی است.
نیازهای پروتئینی، به علت اختلال عملکرد کلیوی در اثر بیماری و عوارض جانبی استروئیدها تغییر می کند. به همین دلیل دریافت سدیم و مایعات به طور معمول محدود می شود. اگر چه رژیم محدود از چربیهای اشباع پیشنهاد شده است، مطالعات بیشتری برای اثبات کارآیی آن ضروری می باشد.
کارآیی تغییرات رژیمی به طور وسیعی در مدلهای حیوانی لوپوس مطالعه شده است. نیازهای انرژی باید بر اساس وزن خشک افراد تنظیم شود. هدف از تعیین نیازهای انرژی باید تامین و حفظ وزن معمول بدن باشد.
ممکن است محدودیت کالری، پروتئین و مخصوصاً محدودیت چربی باعث کاهش قابل ملاحظه ای در رسوب کمپلکسهای ایمنی در کلیه و کاهش پروتئین اوری(وجود پروتئین در ادرار) شده و به این ترتیب به طول عمر افراد بیفزاید. اضافه کردن اسیدهای چرب (غیر اشباع) مورد مطالعه، باعث محافظت از کلیهها شده است. در موارد مزمن ممکن است حمایتهای تغذیه ای (وریدی و یا استفاده از لوله معدی - رودهای) لازم باشد.
سندرم اختلال خستگی مزمن و فیبرومیالوژی
اختلالاتی نظیر سندرم اختلال خستگی مزمن(Chronic Fatigue Syndrome) و فیبرومیالوژی (Fibromyalgia) علائم روماتیسمی دارند، اما درمان ثابت شدهای ندارند. زنان 7 بار بیشتر از مردان و اغلب در سنین باروری مبتلا میشوند.
سندرم خستگی مزمن:
خستگی مزمن علامت اصلی بیماری است که در حدود 6 ماه یا بیشتر طول می کشد و با کم فشاری خون، زخم گلو، دردهای مفصلی متعدد، سردرد، خوابآلودگی بعد از فعالیت، درد عضلات و اختلال تمرکز همراه می باشد.
برای درمان بیماری، برنامههای ورزشی، رژیمهای کم چربی، درمان با آنتی اکسیدان، دوزهای بالای ویتامینها، استفاده از سولفات منیزیوم و درمان با ایمونوگلوبین وریدی توصیه شده، اما کارآیی آنها تاکنون توسط مطالعات تایید نشده است.
برای مواقع کم فشاری خون، افزایش دریافت سدیم و مایعات پیشنهاد شده است.
فیبرومیالوژی :
در فیبرومیالوژی، دردهای غیرمفصلی و خستگی باعث ایجاد علائم ناتوان کننده می شود که شبیه علائم آرتریت روماتوئید می باشد. حساسیت عضلانی، اختلالات خواب، خستگی، سفتی عضلات صبحگاهی، گزگز، سردردهای مزمن، روده تحریک پذیر و مثانه تحریک پذیر نیز همراه با فیبرومیالژی دیده شدهاند.
چندین فرضیه به عنوان علل ایجاد بیماری پیشنهاد شده که شامل اختلال سیستم کنترل درد، اختلال سیستم عصبی مرکزی، کمبود منیزیم، اسید مالیک، منگنز یا تیامین و دیگر اختلالات سیسمتیک هستند.
رژیم درمانی
نشان داه شده است که رژیم گیاهخواری اثرات سودمندی در بیماران فیبرومیالوژی، دست کم برای مدت کوتاهی داشته و BMI، کلسترول و سدیم ادراری را کاهش داده است. گیاهخواری، بهبودی قابل توجهی را در درد، سفتی مفاصل و کیفیت خواب نیز نشان داده است.
سندرم شوگرن و اسکلرودرمی
سندرم شوگرن (Sjogren’s Syndrome)
«سندرم شوگرن» دومین اختلال خود ایمنی روماتیسمی شایع، پس از آرتریت روماتوئید بوده و عوامل ژنتیکی، ایمنی شناختی و هورمونی متعددی در بروز آن نقش دارند. «سندرم شوگرن»، یک بیماری مزمن التهابی است که با تخریب بافتی چند غدهای مشخص شده و به التهاب قرنیه و ملتحمه چشم، کاهش تولید اشک و بزاق، خشکی چشم (گزروزیس) و نرمی قرنیه (گزروفتالمی) منجر میشود. در ضمن نیمی از بیماران مبتلا به سندرم شوگرن، به آرتریت روماتوئید نیز مبتلا هستند.
از آنجا که فقدان اشتها ، کاهش وزن، خستگی، مشکل در جویدن و بلعیدن، پوسیدگی دندان و کمخونی از عوارض سندرم شوگرن میباشد، هدف کنترل غذایی در مبتلایان عبارت از رهاسازی فرد از علائم و ناراحتیهای ناشی از غذا خوردن است.
در ضمن کنترل خشکی دهان (گزروستومی) باید شامل روشهایی برای کاهش خطر پوسیدگی دندان باشد و بههمین منظور شستن با آب، مسواک زدن، یا استفاده از فلوراید موضعی بهطور مکرر توصیه میشود. از آنجایی که عمل بلع یک مشکل محسوب میشود، غذاهای مناسب که به راحتی قابل بلع باشند، مفید هستند. غذاها باید مرطوب باشند و از افزایش حرارت غذاها باید خودداری شود. مصرف قطرات لیموی شیرین شده ممکن است جریان بزاق را تحریک کند. بزاق مصنوعی یا فرآوردههایی مانند گلیسیرین لیمویی نیز ممکن است توصیه شوند.
احتمال کمبود آهن و ویتامین از جمله کمبود ویتامینهای B12 و فولات وجود دارد و لازم است مبتلایان با یک رژیم خوب و متعادل شده درمان شوند.
اسکلرودرمی (Scleroderma)
اسکلرودرمی، یک اسکلروز (سفت و سخت شدن بافت) پیش رونده و سیستمیک است که با رسوب بافت همبند فیبروزه در پوست و ارگان های احشایی از قبیل سیستم معدی- رودهای مشخص می شود. احتمال ابتلا در خانمها 4 برابر بیش از آقایان است.
احتمال زنده ماندن، پنج سال بعد از ابتلا به این بیماری 85- 80 درصد می باشد. یکی از تظاهرات اسکلرودرمی پدیده ی رینود (ایسکمی یا سرمای انتهاهای کوچک بدن، مانند انگشتان) است که باعث ایجاد مشکلاتی در تهیه و مصرف غذا می شود. سندرم شوگرن نیز اغلب وجود دارد. علائم معدی- رودهای شامل سوزش سر معده، تهوع و استفراغ، اشکال در بلع، اسهال، یبوست و عدم کنترل دفع می باشد. ممکن است کاهش وزن، اختلال عملکرد کلیوی و اختلالات متعدد در ارگانهای بدنی حاصل شود.
درمان تغذیهای
در این بیماران، اختلال در بلع (دیسفاژی) نشانه ی نیاز به مداخله ی تغذیه ای می باشد. سوء جذب لاکتوز، ویتامینها، اسیدهای چرب و مواد معدنی می تواند باعث مشکلات تغذیه ای بیشتری شود.
مکمل درمانی ممکن است مورد نیاز باشد، بنابراین مکملهای پر انرژی و پر پروتئین یا تغذیه وریدی می توانند در اصلاح یا پیشگیری از کاهش وزن (که تظاهرات شایعی هستند)، موثر باشند. حمایتهای تغذیه ای وریدی یا غیر وریدی اغلب در موارد مشکلدار نظیر اسهال مزمن پایدار، لازم هستند.